von Kirsten

Eisenhaltige, natürliche Lebensmittel
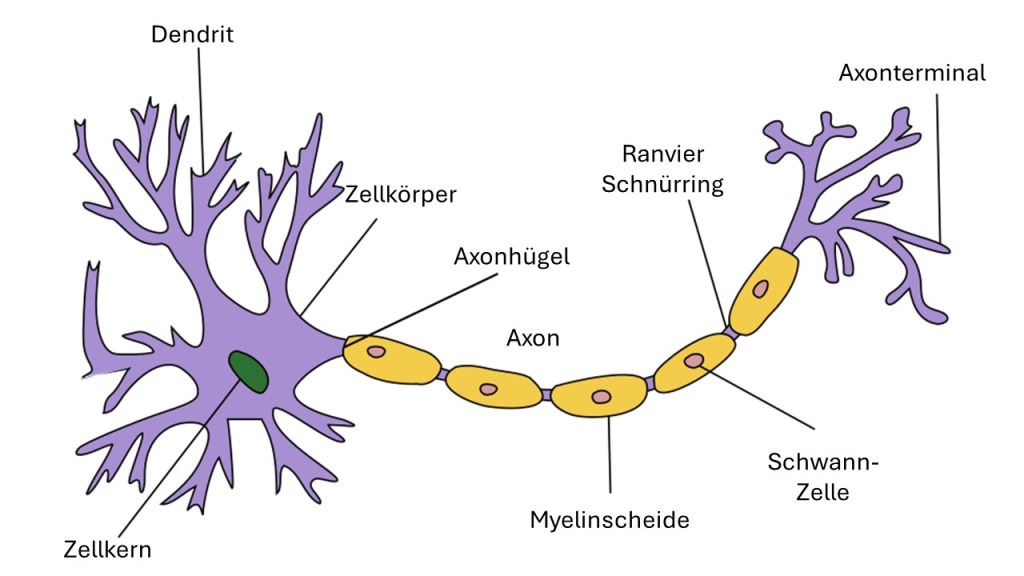
Eisen und das Nervensystem
Ein wichtiges Spurenelement des menschlichen Körpers ist Eisen. Der Grossteil befindet sich als Hämoglobin im Blutkreislauf und ist dort essenziell für Sauerstoffaufnahme und -transport (von der Lunge zu den Körperzellen). Etwas Eisen befindet sich zudem auch in Muskeln (Myoglobin) oder als «Speichereisen» (Ferritin) u.a. in Leber, Milz und Knochenmark. Doch auch im Gehirn hat es wichtige Funktionen. Dort findet man es beispielsweise in Enzymen, die für die Produktion verschiedener Neurotransmitter verantwortlich sind.
Eisen spielt in Hirn und Rückenmark auch eine grosse Rolle bei der Bildung der Myelinschicht und findet sich daher insbesondere in den Mitochondrien der Myelin-produzierenden Oligodendrozyten [1]. Im nervenschützenden Myelin selbst wurde inzwischen aber auch Ferritin (ein eisenhaltiger Proteinkomplex) nachgewiesen [2], [3]. Dieses scheint die elektrischen Signale entlang der Axone in eine Richtung zu befördern, während es das Zurückwandern des Signals blockiert [2], was für die effiziente Weiterleitung elektrischer Impulse von grosser Wichtigkeit ist. Ein Mangel an Ferritin im Myelin wird bei MS in Betracht gezogen und sollte in zukünftigen Studien weiter untersucht werden.
Eisenmangel
Ein Eisenmangel, der über Blutdiagnostik festgestellt wird (aber nicht direkt auf den Eisengehalt im Nervengewebe schliessen lässt), äussert sich u.a. in Fatigue, Depression und kognitiven Einschränkungen – also in Symptomen, die auch einigen MS-Erkrankten bekannt vorkommen könnten. Tritt ein solcher Eisenmangel bei einem MS-Erkrankten auf, dann können sich diese Symptome weiter verstärken und dadurch die Lebensqualität stärker beeinträchtigen. Eine Studie mit über 300 MS-Erkrankten zeigte, dass vor allem Frauen von Eisenmangel betroffen sind – vor allem aufgrund gynäkologischer oder gastro-intestinaler Gründe (z.B. Menstruationsblutung, entzündliche Darmerkrankungen) [4]. Eisenwerte im Blut werden in der wissenschaftlichen Literatur bei MS-Erkrankten generell als tendenziell niedriger beschrieben – verglichen mit Nicht-Erkrankten [5].
Eisenkonzentration und -ablagerungen im zentralen Nervensystem
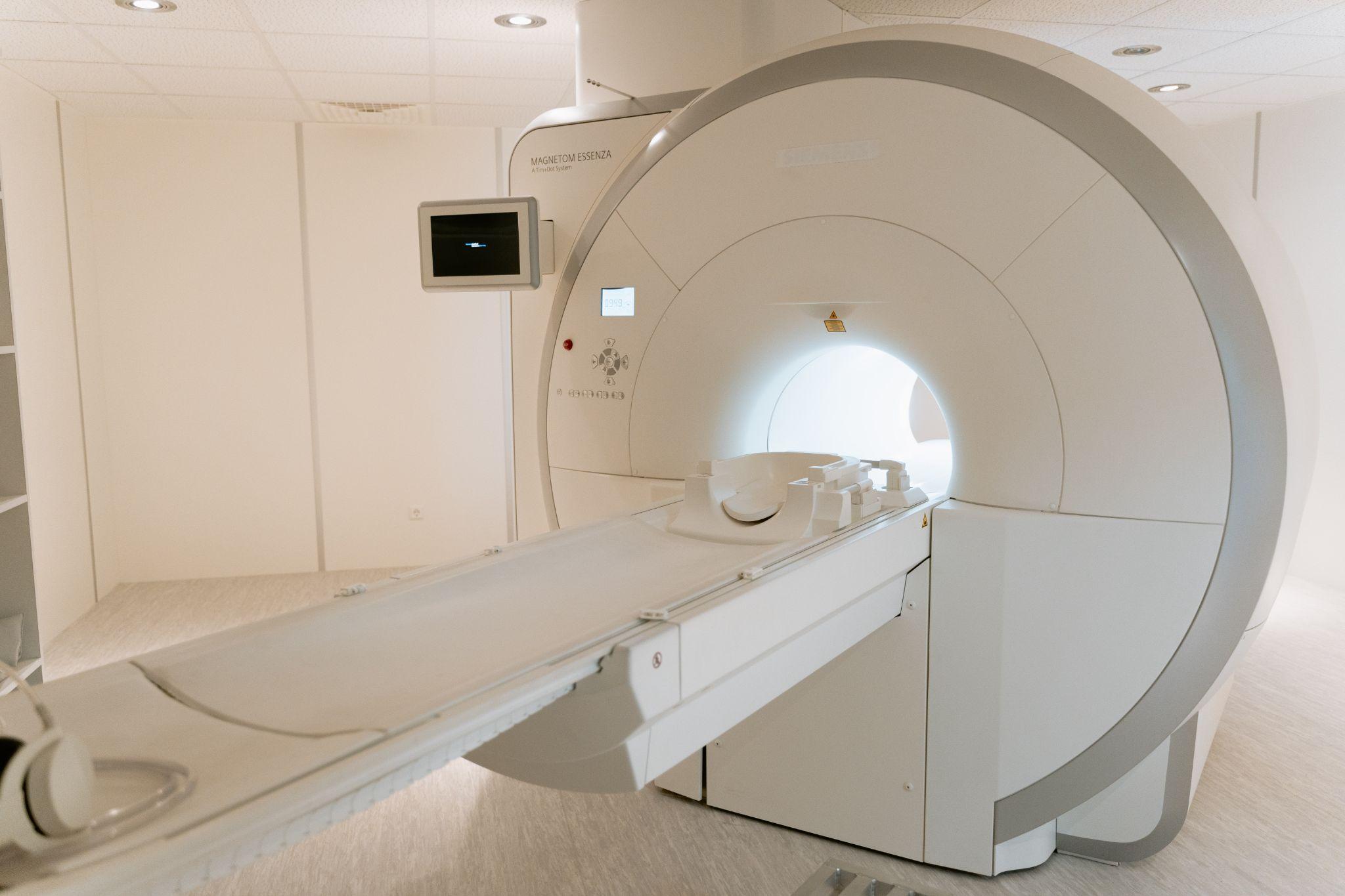
Hinsichtlich des gesamten Eisengehalts im Hirn konnte bei MS-Erkrankten (sowohl mit schubförmig-remittierender also auch mit progredienter MS) keine Unterschiede gegenüber Nicht-Erkrankten festgestellt werden [6], [7]. Bei MS-Erkrankten finden sich aber am Rand von MS-Läsionen ringförmige Eisenablagerungen, die via MRT-Aufnahmen sichtbar gemacht werden können [8]. Bei bereits verstorbenen Erkrankten (die einer Körper-Spende zu Lebzeiten zugestimmt hatten) konnten zudem Gewebeproben des Gehirns unter dem Mikroskop untersucht werden, um weitere Einblicke in strukturelle Auffälligkeiten zu erhalten. Die Bereiche, in denen sich die Eisenringe befinden, gehen auf Mikroglia / Makrophagen zurück – also Zellen, die Abfallstoffe des Nervensystems beseitigen und z.T. auch in die Bildung neuer Neuronen (Neurogenese) involviert sind. Gemäss Literatur würden Makrophagen und Mikroglia zwar die Bestandteile des zerstörten Myelins (also auch Eisen) aufnehmen, dann aber selbst degenerieren – wodurch wiederum oxidativer Stress entsteht, das Eisen erneut freigesetzt wird und die Mikroglia / Makrophagen ihre Arbeit nicht bewältigen können [3]. Die daran angrenzenden (nicht geschädigten) Bereiche weisen hingegen eine reduzierte Eisenkonzentration auf [7].
Im zentralen Nervensystem unterscheidet man verschiedene Bereiche: Die graue Substanz, die vor allem die Nervenzellkörper beinhaltet, sowie die weisse Substanz, die vornehmlich aus Leitungsbahnen / Nervenfasern besteht. Befinden sich erhöhte Eisenkonzentrationen in der grauen Substanz, ist auch insbesondere der oxidative Stress erhöht und damit auch der Grad der Neuro-Atrophy (das Schrumpfen der Neuronen) und der Neurodegeneration (das Sterben der Neuronen). Ist hingegen vor allem die weisse Substanz betroffen, wird dies mit einer erhöhten Krankheitsdauer assoziiert [7]. Eine erhöhte Eisenkonzentration in aktiven MS-Läsionen der weissen Substanz wird auf das Sterben der Myelin-produzierenden Oligodendrozyten zurückgeführt. Diese weisen bei MS-Patienten (aufgrund erhöhten Energiebedarfs) eine erhöhte Dichte an eisenhaltigen Mitochondrien auf, gegenüber Nicht-Erkrankten (siehe auch: Autoimmun – was ist das? | Life-SMS).
Im Allgemeinen befinden sich höhere Eisenkonzentrationen im Gehirn und niedrigere im Rückenmark. Bei progressiver MS wurden im Rückenmark keine Eisen-umrandeten Läsionen gefunden, im Hirn dagegen umso mehr im Motorkortex, der für die Kontrolle und Ausführung willkürlicher Bewegungen verantwortlich ist. Diffusere Eisenansammlungen finden sich bei progressiv MS-Erkrankten im läsionsfreien Rückenmarks-Gewebe – insbesondere in Axonen des Motortrakts des Lendenwirbelsäulenbereichs. Zudem scheint der Eisengehalt der Axone mit dem Behinderungsgrad assoziiert zu sein [7].
Eisengehalt als Biomarker
Die Analyse des Eisengehalts im Nervengewebe könnte also als Biomarker zur Bestimmung der Art und des Erkrankungsstatus herangezogen werden. Erkrankte mit keinen bis wenigen Eisenringläsionen im Hirn hätten tendenziell einen günstigeren Krankheitsverlauf als Erkrankte mit mehr Läsionen. Zudem würde ein gehäuftes Auftreten der Eisenringläsionen in der schubförmigen MS den Übergang zur progredienten Erkrankungsform anzeigen [9].
Eisenansammlungen in bzw. um funktionierenden Nerven scheinen die Folge eines erhöhten Energiebedarfs zu sein – der sich in einer erhöhten Mitochondrien-Dichte widerspiegelt (siehe auch: Autoimmun – was ist das? | Life-SMS). Dass die Eisenansammlungen um geschädigte Nerven herum zumindest ein Artefakt der Nervenschädigung sind, sieht man daran, dass sie prinzipiell auch bei anderen neurodegenerativen Erkrankungen, wie z.B. Parkinson oder Alzheimer, vorliegen.
In einer Studie an MS-Erkrankten zeigte sich, dass Eisenringläsionen langsam expandieren können, nach mehreren Jahren aber zum Erliegen kommen und keine Remyelinisierung erkennbar ist. Demgegenüber würden remyelinisierte Läsionen (also Läsionen bei denen die Myelinscheiden der Nerven wieder hergestellt wurden) keine bis geringe Mengen an Eisen aufweisen [3]. Wenn die Grösse der Eisenringe den Grad der Neurodegeneration anzeigt, dann ist es nicht verwunderlich, dass weniger Remyelinisierung bei grösseren Eisenringen erkennbar ist. Möglich wäre prinzipiell auch, dass das freigesetzte Eisen die Remyelinisierung behindert. Beispielsweise ist bekannt, dass Eisen das Sterben von Zellen fördern kann (“Ferroptose”), wenn gleichzeitig viele freie Radikale / reaktive Sauerstoff-Verbindungen vorhanden sind – und auch dann kommt es auf darauf an, in welchem Molekül (und in welcher Oxidationsstufe) sich das Eisen befindet. Generell wäre ein gesunder Lebensstil gerade im Hinblick auf einen gut funktionierenden Mitochondrien-Stoffwechsel sinnvoll – auch um das Ausmass einer möglichen Ferroptose zu minimieren.
Insgesamt wird seitens der Wissenschaft geraten auch bei MS einem Eisenmangel entgegenzuwirken, da dies neben Beschwerden wie Fatigue auch zu oxidativem Stress (in den Mitochondrien der Oligodendrozyten) führen und dadurch die Regeneration der nervenschützenden Myelinschicht minimieren kann [5].
Fazit
MS-Erkrankte haben tendenziell niedrigere Eisenwerte als Nicht-Erkrankte.
Eisenmangel (der via Blutdiagnostik festgestellt wird) äussert sich u.a. in Fatigue, Depression und kognitiven Einschränkungen. Dies kann die Lebensqualität zusätzlich einschränken und sollte daher vermieden werden. Zudem könnte sich der oxidative Stress in den Myelin-produzierenden Zellen erhöhen und die Regeneration der Myelinschicht reduzieren.
Untersuchungen des Gehirns zeigen in MRT-Aufnahmen ringförmige Ablagerungen mit Eisengehalt um Läsionen – insbesondere, wenn diese nicht wieder remyelinisieren. Die Eisenverteilung im Nervengewebe könnte zukünftig als Biomarker herangezogen werden, um die Art und Schwere der MS-Erkrankung zu ermitteln.
Auf der anderen Seite ist eine Überdosierung der Eisenzufuhr über Supplemente zwingend zu vermeiden, um insbesondere die Ferroptose und die Behinderung der Remyelinisierung auszuschließen. Betroffene sollten also mit Ihrer Ärztin oder ihrem Arzt die notwendigen Laboruntersuchung zur Bestimmung verschiedener Eisenwerte (vor allem Ferritin, Hämoglobin und Transferrin) absprechen und durchführen lassen, bevor mit einer möglichen Supplementierung einem Eisenmangel entgegengewirkt wird.
| Wichtig: Da es für Eisen keine aktiven Ausscheidungsmechanismen in unserem Körper gibt, kann eine zu hohe Aufnahme nicht durch eine entsprechend höhere Ausscheidung kompensiert werden! |
ℹ️ Mehr zum Thema Eisen finden sie bei unserem Schwesterprojekt: Eisen – Die NährstoffAllianz
Referenzen
[1] V. T. Cheli, J. Correale, P. M. Paez, and J. M. Pasquini, “Iron Metabolism in Oligodendrocytes and Astrocytes, Implications for Myelination and Remyelination,” ASN Neuro, vol. 12, p. 1759091420962681, 2020, doi: 10.1177/1759091420962681.
[2] “(PDF) Electron Tunneling in Ferritin and Its Potential Influence on Myelin and Cardiomyocytes,” ResearchGate. Accessed: Oct. 10, 2025. [Online]. Available: https://www.researchgate.net/publication/379708755_Electron_Tunneling_in_Ferritin_and_Its_Potential_Influence_on_Myelin_and_Cardiomyocytes
[3] L. Haider, “Inflammation, Iron, Energy Failure, and Oxidative Stress in the Pathogenesis of Multiple Sclerosis,” Oxid Med Cell Longev, vol. 2015, p. 725370, 2015, doi: 10.1155/2015/725370.
[4] S. Patel, R. Thawani, T. G. Deloughery, V. Yadav, F. Hernandez-Ilizaliturri, and M. Sendowski, “Iron Deficiency Is Commonly Observed in Female Multiple Sclerosis (MS) Patients with Relapsed/Refractory or Primary Progressive Disease Referred for Biological Therapies,” Blood, vol. 140, pp. 11086–11087, Nov. 2022, doi: 10.1182/blood-2022-170573.
[5] C. Tang et al., “Iron metabolism disorder and multiple sclerosis: a comprehensive analysis,” Front Immunol, vol. 15, p. 1376838, Mar. 2024, doi: 10.3389/fimmu.2024.1376838.
[6] E. Hamdy, A. A. Galeel, I. Ramadan, D. Gaber, H. Mustafa, and J. Mekky, “Iron deposition in multiple sclerosis: overall load or distribution alteration?,” Eur Radiol Exp, vol. 6, no. 1, pp. 1–11, Dec. 2022, doi: 10.1186/s41747-022-00279-9.
[7] M. Pisa et al., “Aberrant iron deposition in the multiple sclerosis spinal cord relates to neurodegeneration,” Oct. 27, 2024. doi: 10.1101/2024.10.25.619794.
[8] “Neurodegeneration mit Eisenablagerung im Gehirn,” Wikipedia. Jun. 26, 2025. Accessed: Oct. 10, 2025. [Online]. Link!
[9] S. Hametner, “Über die Rolle von Eisen bei multipler Sklerose,” psychopraxis. neuropraxis, vol. 24, no. 2, pp. 106–109, Mar. 2021, doi: 10.1007/s00739-021-00707-2.
Und wenn Sie helfen wollen, dass Life-SMS Ihnen weiterhin wertvolle Informationen bereitstellen kann, dass unser Projekt weiterlebt, unterstützen Sie uns über drei einfache Wege!
 |
 |









Du muss angemeldet sein, um einen Kommentar zu veröffentlichen.